Ausserklinische Beatmungstherapie
Beatmete Menschen haben komplexe, sich entwickelnde Bedürfnisse, die eine sorgfältige Behandlung und spezielles Monitoring erfordern. Erfahren Sie, wie fortschrittliche Beatmungstechnologien eine effektive Titration, Monitoring und Beatmung fördern, und entdecken Sie die Lösungen von ResMed, die Ihren Patient:innen eine bessere Erfahrung bieten könnten.
FAQs: der Titrationsprozess
Das Hauptziel der mechanischen Beatmung besteht darin, den Gasaustausch in der Lunge zu verbessern und die Erholung der ermüdeten Atemmuskulatur zu fördern, indem sie ausreichend Ruhe erhält.6 Nach einer Basisbewertung wird die mechanische Beatmung mit Standardeinstellungen eingeleitet. Die Beatmungsparameter wie Atemzugvolumen, Atemfrequenz, PEEP und FiO2 werden dann angepasst. Der Patientenkomfort und die Synchronität zwischen Patient:innen und Beatmungsgerät werden berücksichtigt und die Einstellungen werden neu bewertet, um sicherzustellen, dass die Behandlung an die Bedürfnisse und Vorlieben der Patient:innen angepasst ist.
Hier sind einige Fragen, die Sie sich während der Titration stellen könnten.
PS (Pressure Support) ist die Druckdifferenz zwischen dem IPAP (Inspiratory Positive Airway Pressure) und dem EPAP (Expiratory Positive Airway Pressure), die vom Beatmungsgerät bei jedem Atemzug abgegeben wird. PS definiert, wie viel Luft die Patient:innen bei jedem Atemzug erhalten, und hilft, die nächtliche alveoläre Hypoventilation zu korrigieren. Einige Beatmungsgeräte verwenden Einstellungen wie „IPAP/EPAP“ oder „PS/PEEP“, um PS oder IPAP automatisch einzustellen.7
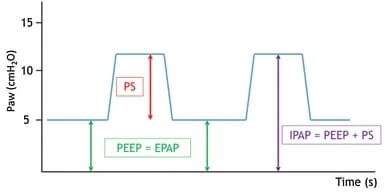
Die EPAP-Einstellungen dienen je nach behandelter Pathologie unterschiedlichen Zwecken. Bei Patient:innen mit obstruktiven Erkrankungen wie COPD ist der intrinsische PEEP häufig. Diese Patient:innen können Schwierigkeiten haben, die Ausatmung vollständig durchzuführen. Ein EPAP hilft ihnen, indem es die Atemarbeit reduziert, die erforderlich ist, um einen Atemzug auszulösen. Bei Erkrankungen wie dem Adipositas-Hypoventilationssyndrom (OHS) kann eine angemessene EPAP-Einstellung einen Kollaps der oberen Atemwege während des Schlafs verhindern.7
Es ist wichtig, dass den EPAP schrittweise anzupassen und dabei die Atemanstrengung der Patient:innen zu beobachten. Wenn der EPAP zu niedrig eingestellt ist, kann es für die Patient:innen schwierig sein, effektiv zu atmen, was zu verzögertem Auslösen, ineffektiven Anstrengungen, Erschöpfung und Non-Compliance führt. Umgekehrt kann ein zu hoch eingestellter EPAP zu Leckagen und Unbehagen bei den Patient:innen führen 7
Der AutoEPAP-Algorithmus von ResMed passt den EPAP automatisch an, um die oberen Atemwege offen zu halten. Er ist in den Geräten Lumis ST-A, Stellar und Astral verfügbar. Möchten Sie mehr erfahren? Entdecken Sie ResMed AutoEPAP.
Eine Backup-Frequenz löst die Beatmungsunterstützung aus, wenn die Patient:innen nicht ausreichend selbstständig atmen. Durch die Konfiguration einer Backup-Frequenz können Sie sicherstellen, dass Ihre Patient:innen jederzeit eine ausreichende Beatmung erhalten. Die Backup-Frequenz wird in der Regel etwas niedriger als die Spontanfrequenz der Patient:innen eingestellt, um patientengetriggerte Atemzüge zu fördern.7 Das Fehlen einer Backup-Frequenz ist mit einer erhöhten Anzahl von gemischten und zentralen Ereignissen in den oberen Atemwegen bei Patient:innen mit Adipositas-Hypoventilationssyndrom verbunden.8
Die Anstiegszeit bezieht sich auf die Zeit, die das Beatmungsgerät benötigt, um von EPAP auf IPAP umzuschalten. Die Anstiegszeit kann an die Beatmungsanforderungen, die Art der Erkrankung und den körperlichen Zustand der Patient:innen angepasst werden. Dies kann dazu beitragen, die Atemarbeit, den Komfort und die Synchronität zu verbessern. Patient:innen mit hohem Beatmungsbedarf, wie z. B. Patient:innen mit COPD, fühlen sich möglicherweise mit einer schnelleren Anstiegszeit wohler; andere, wie z. B. Patient:innen mit NME, bevorzugen möglicherweise ein langsameres Tempo.7
Alle ResMed-Beatmungsgeräte bieten eine Anstiegszeit, eine Funktion, mit der Sie die Zeit, die das Gerät benötigt, um den IPAP zu erreichen, feinabstimmen können. Möchten Sie mehr erfahren? Entdecken Sie ResMed Anstiegszeit und Absenkzeit.
Die Absenkzeit ist die Zeit, die der Atemwegsdruck benötigt, um bei einem Zyklus von IPAP auf EPAP umzuschalten. Unterschiedliche Personen benötigen unterschiedlich viel Zeit, um zur Ausatmung überzugehen. Die Anpassung der Absenkzeit an die körperlichen Bedürfnisse und Vorlieben der Patient:innen kann die Synchronität dieser und ihres Geräts sowie den Atemkomfort verbessern, insbesondere bei Patient:innen mit eingeschränktem Ausatmungsfluss. Es wird angenommen, dass eine anpassbare Absenkzeit besonders für Patient:innen mit fortgeschrittener COPD nützlich sein kann, obwohl derzeit keine klinischen Forschungsergebnisse zu diesem Thema vorliegen. Bei diesen Patient:innen kann es beim Ausatmen zu einem leichten Kollaps der Atemwege kommen, der möglicherweise durch eine längere Absenkzeit gemildert werden könnte.7
Mit der ResMed-Absenkzeit können Sie die Zeit, die das Gerät Ihrer Patient:innen benötigt, um den EPAP zu erreichen, individuell anpassen. Sie ist in Stellar-Beatmungsgeräten verfügbar. Möchten Sie mehr erfahren? Entdecken Sie die ResMed-Anstiegszeit und -Absenkzeit.
Der Trigger oder inspiratorische Trigger bestimmt, wann die Inspiration der Patient:innen beginnt. Die Triggersensitivität ist ein entscheidender Parameter, um die Synchronität von Patient:innen und Beatmungsgerät sicherzustellen. Während ein mittlerer Trigger geeignet sein kann, wenn die Person wach ist, muss die Empfindlichkeitsstufe für die Schlafzeit angepasst werden, um ineffektive Inspirationsbemühungen zu vermeiden.7
Mit der Trigger- und Zyklusfunktion von ResMed können Sie die Anstrengung, die erforderlich ist, um einen Atemzyklus zu starten und zu beenden, feinabstimmen. Sie ist in allen ResMed-Beatmungsgeräten verfügbar. Möchten Sie mehr erfahren? Entdecken Sie die Trigger- und Zykluseinstellungen von ResMed.
Der Zyklus oder der exspiratorische Trigger bestimmt, wann die Inspiration endet. Daher ist die Zyklusempfindlichkeit ein entscheidender Parameter, der die Synchronität zwischen Patient:innen und Beatmungsgerät untermauert. Im Idealfall sollte der Beatmungszyklus mit dem natürlichen Atemzyklus der Patient:innen übereinstimmen. Sowohl ein zu frühes Zyklusende, bei dem die Luftzufuhr zu schnell stoppt, als auch ein zu spätes Zyklusende, bei dem das Beatmungsgerät nach dem Ende der Atmung der Patient:innen weiterhin Luft zuführt, können den Komfort der Patient:innen beeinträchtigen. Der Exspirationsauslöser sollte so eingestellt werden, dass eine Inspirationszeit erreicht wird, die die Atemmechanik der Patient:innen und ihren obstruktiven oder restriktiven Zustand widerspiegelt.7
Alle ResMed-Beatmungsgeräte bieten eine Trigger- und Zyklusfunktion, mit der Sie die für den Beginn und das Ende eines Atemzyklus erforderliche Anstrengung feinabstimmen können. Möchten Sie mehr erfahren? Entdecken Sie die Trigger- und Zykluseinstellungen von ResMed.
Wenn Patient:innen einen Atemzug auslösen und das Beatmungsgerät im Druckunterstützungsmodus (PS) arbeitet, wird die Inspirationszeit durch die Atemanstrengung und die Atemmechanik der Patient:innen sowie durch spezifische Beatmungsgeräteeinstellungen wie Druckanstiegszeit, IPAP und exspiratorische Triggerempfindlichkeit bestimmt. Durch die Einstellung einer maximalen Inspirationszeit (TiMax) können Sie die Dauer der Inspirationsphase begrenzen. Dies kann in Situationen nützlich sein, in denen erhebliche Luftleckagen, Verzögerungen beim Erreichen des Flow-Zyklus-Kriteriums oder Schwierigkeiten, das natürliche Inspirationstempo der Patient:innen zu erreichen, dazu führen können, dass das Beatmungsgerät zu viel Zeit in der Inspirationsphase verbringt. Es kann auch eine minimale Inspirationszeit (TiMin) eingestellt werden, um eine ausreichende Zeit für die Inspiration zu gewährleisten und so die alveoläre Ventilation zu verbessern.7
ResMed TiControl legt Mindest- und Höchstgrenzen für die Inspirationszeit fest, um den natürlichen Inspirationsbedürfnissen der Patient:innen gerecht zu werden. Es ist in allen ResMed-Beatmungsgeräten enthalten. Möchten Sie mehr erfahren? Entdecken Sie ResMed TiControl.
Um sicherzustellen, dass die Patient:innen den verordneten Druck an der Maske erhalten, sollten das Beatmungsschlauchsystem und die Patientenschnittstelle so konfiguriert und kalibriert werden, dass das Beatmungsgerät den Schlauchwiderstand messen und ausgleichen kann. Die Konfiguration des Maskentyps innerhalb des Beatmungsalgorithmus erleichtert auch die Kontrolle beabsichtigter Leckagen und die Abschätzung unbeabsichtigter Leckagen.7
Einleitung der Therapiebegleitung über die Ferne

Die ausserklinische NIV wird oft in Krankenhäusern eingeleitet. Dieser Prozess ist für medizinisches Fachpersonal kostspielig und ressourcenintensiv und für Patient:innen häufig unangenehm, insbesondere für Patient:innen mit schweren Erkrankungen oder schweren Behinderungen, die reisen und Zeit ausserhalb ihres Zuhauses in einer stressigen Krankenhausumgebung verbringen müssen. Allerdings haben Studien gezeigt, dass die Einleitung der NIV zu Hause bei Patient:innen mit neuromuskulären Erkrankungen, restriktiven Thoraxkorbkrankheiten und COPD genauso wirksam ist wie die Einleitung im Krankenhaus und die Kosten um mehr als 50 % senkt.5
FAQs: Therapiebegleitung über die Ferne
Telemonitoring kann auf verschiedene Weise zur Behandlung beatmeter Patient:innen eingesetzt werden. Der Zugriff auf relevante Daten ermöglicht es Ihnen, Änderungen des klinischen Status und der Geräteparameter von Einzelpersonen und Patientengruppen zu monitoren und zu verfolgen, während Sie durch Benachrichtigungen darauf aufmerksam gemacht werden, wenn Patient:innen Ihre Aufmerksamkeit benötigen. Die Möglichkeit, die Geräteeinstellungen Ihrer Patient:innen aus der Ferne zu steuern und anzupassen, erleichtert eine effiziente und rechtzeitige Versorgung und hilft Ihnen, die frühzeitige Therapietreue und -wirksamkeit zu unterstützen. Durch die Fernbegleitung haben Patient:innen eine bessere Lebensqualität, weniger Krankenhauseinweisungen und ein geringeres Risiko für Exazerbationen.9-11
Beatmungsgeräte können eine Reihe von Daten aufzeichnen, darunter Nutzung, AHI, Atemwegsdruck, Fluss, Atemzugvolumen, Leckagen, Inspirations-/Exspirationszeiten, Trigger und Zyklus sowie die Atemfrequenz. Beatmungsgeräte können diese Werte mit hoher Präzision aufzeichnen und die Daten auf einer Speicherkarte, einem USB-Stick oder in der Cloud speichern. Einige Beatmungsgeräte sind in der Lage, diese Daten automatisiert in eine Patientenmanagement Plattform für die Therapiefernbegleitung hochzuladen.
Mit dem AirView-Patientenmanagementsystem von ResMed können Sie ganz einfach auf die Therapiedaten Ihrer Patient:innen zugreifen, sie analysieren und teilen und Veränderungen im klinischen Zustand Ihrer Patient:innen verfolgen. Möchten Sie mehr erfahren?
Wenn Patient:innen ihr Beatmungsgerät weniger nutzen, kann dies ein Hinweis darauf sein, dass sie Schwierigkeiten haben, die Behandlung zu tolerieren, z. B. aufgrund von Nebenwirkungen oder unzureichenden Einstellungen. Ebenso könnte eine verstärkte Nutzung des Beatmungsgeräts auf einen erhöhten Bedarf an Beatmungsunterstützung hinweisen, möglicherweise aufgrund eines Fortschreitens der Erkrankung. Die tägliche Gesamtnutzung der nicht-invasiven Beatmung durch die Patient:innen wird in Form von Statistiken und Trends aufgezeichnet.10
Unbeabsichtigte Leckagen sind ein häufiges unerwünschtes Ereignis bei der nichtinvasiven Beatmung. Sie beeinträchtigen die Beatmungsqualität und können zu einer verminderten Compliance, einer Asynchronität zwischen Patient:innen und Beatmungsgerät und einer Verschlechterung der Schlafqualität führen. Detaillierte Telemonitoring-Daten können Klinikärzten und Pflegekräften dabei helfen, unbeabsichtigte Leckagen aus der Ferne zu erkennen und zu beheben.
Leckagestatistiken und -trends können verwendet werden, um festzustellen, wo und warum eine Leckage auftritt, und ermöglichen eine Leckagebeseitigung, was mit einer verbesserten NIV-Effizienz verbunden ist.10 Die Verwendung von Beatmungsgerätedaten erleichtert die frühzeitige, objektive Erkennung von Leckagen und die anschliessende Anpassung von Parametern10
Beatmungsgerätedaten können verwendet werden, um den AHI-Wert (Apnoe-Hypopnoe-Index) der Patient:innen und seine Flusswellenform zu untersuchen. Der AHI misst, wie oft die Atmung der Patient:innen während jeder Schlafstunde aussetzt oder deutlich reduziert ist. Der AHI ist eine nützliche Messung für Patient:innen mit obstruktiver Schlafapnoe oder Adipositas-Hypoventilationssyndrom, wenn keine unbeabsichtigten Leckagen vorliegen. Es kann zu einer Nichtberücksichtigung von Obstruktionen der oberen Atemwege kommen, wenn Leckagen oder Kehlkopfblockaden vorliegen. Die Untersuchung der Flusskurve kann Ärzt:innen dabei helfen, Ereignisse zu erkennen, die vom AHI nicht erfasst werden. Die Form der Kurve kann auf die Ursache von Obstruktionen der oberen Atemwege hinweisen, auch wenn zur Bestätigung möglicherweise eine Polygraphie erforderlich ist.
Die Patienten-Geräte-Synchronität wird anhand von Statistiken bewertet und kann in Druck- und Flusskurven genau untersucht werden. Die Gesamtsynchronität wird zusammen mit dem Prozentsatz der spontan ausgelösten und getakteten Atemzüge angezeigt.
Diese Werte hängen von verschiedenen Faktoren ab und sollten sorgfältig interpretiert werden. Beispielsweise kann der Prozentsatz der ausgelösten Atemzüge durch die automatische Auslösung überschätzt werden und ineffektive Bemühungen oder unbeabsichtigte Leckagen nicht berücksichtigen.
Der Prozentsatz der spontan getakteten Atemzüge wird durch die Einstellungen der Taktungskriterien, den Inspirationszeitbereich und unbeabsichtigte Leckagen beeinflusst. Eine detaillierte Analyse umfasst die Interpretation von Druck- und Flusswellenformen über eine bestimmte Zeitachse, z. B. 1 Minute pro Abschnitt. Dies hilft bei der Identifizierung von Phasenasynchronien (ineffektive Anstrengungen, automatische Auslösung, vorzeitige Taktung, doppelte Auslösung und verzögerte Taktung) 10
Die nächtliche Pulsoximetrie ist ein einfaches, kostengünstiges Screening-Instrument zur Beurteilung der Auswirkungen der nicht-invasiven Beatmung auf den Gasaustausch. Die nächtliche Pulsoximetrie, ob eigenständig oder an ein Beatmungsgerät angeschlossen, ermöglicht die visuelle Untersuchung von SpO2, Leckagen und Wellenformen. Sie eignet sich zur Erkennung einer schnellen Entsättigung bei Obstruktionen der oberen Atemwege. Obwohl sie für bestimmte Patientengruppen nicht empfohlen wird, kann sie Atemereignisse erkennen, Ergebnisse vorhersagen und die nächtliche NIV-Anwendung monitorieren. Die Auswertung der nächtlichen Pulsoximetrie erfordert eine mindestens 4,5-stündige Schlafaufzeichnung mit minimalen Artefakten, wobei unbeabsichtigte Leckagen ausgeschlossen sind. Aufgrund von Einschränkungen ergänzt die visuelle Inspektion die Statistiken. Abnormale Ergebnisse können zu Anpassungen des Beatmungsgeräts führen.10
FAQs: mechanische Beatmung
Nicht-invasive Beatmung (NIV) bezieht sich auf jede Art von Beatmung, die über eine nicht-invasive Schnittstelle wie eine Nasenmaske, eine Fullface-Maske oder ein Mundstück erfolgt. Sie wird häufig zur Behandlung von Atemversagen eingesetzt, der auftritt, wenn das Atmungssystem die Gase (Sauerstoff und Kohlendioxid) im Körper nicht ausreichend austauscht. Mit der Verbesserung der Technologie wird die nicht-invasive Beatmung zu einer immer beliebteren Methode der mechanischen Beatmung. Die nicht-invasive Beatmung ist so konzipiert, dass sie eine effektive Beatmung ohne Intubation oder Tracheotomie ermöglicht. Dadurch ist die NIV einfacher zu implementieren und für die Patient:innen angenehmer. Ausserdem ist das Infektionsrisiko im Vergleich zu invasiven Methoden geringer.12 Die NIV ist so konzipiert, dass sie nicht-abhängigen Patient:innen mehr Flexibilität bietet, da die Beatmung intermittierend erfolgen kann. Sie können beispielsweise nur nachts behandelt werden, ausserhalb von Intensivstationen bleiben und und einfach zu Hause therapieren.
Die invasive Beatmung (IV) wird in der Regel bei Patient:innen eingesetzt, bei denen eine nicht-invasive Beatmung (NIV) erfolglos ist. Der Begriff „invasiv“ wird verwendet, wenn bei der Behandlung ein Instrument über den Mund (z. B. ein Endotrachealtubus), die Nase oder die Haut (z. B. eine Trachealkanüle) eingeführt wird, um als künstlicher Atemweg zu dienen. Es wird manchmal verwendet, wenn Patient:innen an akutem Lungenversagen leiden oder auf eine langfristige Beatmung zu Hause angewiesen ist. Mit einer Trachealkanüle können Leckagen kontrolliert und die Beatmung sichergestellt werden. Bei Patient:innen mit übermässigem Sekret bietet die Tracheostomie einen direkten Zugang zur Sekretentfernung durch Absaugen.
Mechanische Beatmung, ob invasiv oder nicht-invasiv, liefert Luft, um die Lungen aufzublasen, fast so, wie eine Person Luft bläst, um einen Ballon aufzublasen. Dies geschieht durch die Zufuhr von Luft mit einem voreingestellten Druck (barometrische Beatmung) oder einem voreingestellten Volumen (volumetrische Beatmung) während der Inspirationsphase des Atemzyklus der Patient:innen.
Die barometrische Beatmung liefert bei jeder Inspiration einen voreingestellten Druck, aber das Atemzugvolumen und die Flussrate der Patient:innen sind nicht festgelegt und können bei jedem Atemzug variieren. Bilevel-Beatmungsgeräte bieten in der Regel eine barometrische Beatmung und verwenden einen Leckagesystem. Sie werden hauptsächlich für die nicht-invasive Beatmung (NIV) eingesetzt, obwohl einige auch für nicht abhängige, invasiv beatmete Patient:innen verwendet werden können.
Die volumetrische Beatmung liefert während der Inspirationsperiode ein voreingestelltes Luftvolumen. Der zur Abgabe dieses Volumens erforderliche Druck variiert und die Durchflussrate kann angepasst werden.
Hybridmodi kombinieren Aspekte der volumetrischen und der barometrischen Beatmung. Dadurch wird sichergestellt, dass das abgegebene Atemwegsdruckvolumen kontinuierlich angepasst wird, um das voreingestellte Volumen zu erreichen.
In der Regel erfolgt die invasive Beatmung (IV) über ein Beatmungsgerät, das hohe Drücke abgeben, ausgeatmete Volumina überwachen und eine Vielzahl von Alarmen ausgeben kann.
Beatmungsgeräte können die Beatmung mittels eines Leckagesystems oder eines Ventilsystems durchführen.
Ein Leckagesystem ist ein einzelner Schlauch, in den absichtlich eine Leckage/Öffnung eingebaut wurde. Diese Leckage kann sich im Schlauch selbst oder in der genutzten Maske befinden. Wenn der Patient:innen ausatmen, tritt die ausgeatmete Luft durch die Öffnung aus. Aus diesem Grund muss bei Geräten, die mit einem Leckagesystem verwendet werden, immer ein Luftstrom durch den Schlauch fliessen, um die ausgeatmete Luft auszuwaschen.
Eine unbeabsichtigte Leckage ist eine häufige Ursache für eine Asynchronie zwischen Patient:innen und Beatmungsgerät.
Ventilschlauchsysteme verfügen über ein aktives Ein- und Ausatemventil, das sich bei der Ein- und Ausatmung öffnet und schliesst. Ventilschlauchsysteme können sowohl bei der IV- als auch bei der NIV-Beatmung im barometrischen, volumetrischen und gemischten Modus eingesetzt werden. Ventilschlauchsysteme können entweder in einer Konfiguration mit einem oder zwei Anschlüssen verwendet werden. Für die nichtinvasive Ventilbeatmung müssen Masken ohne Ausatemöffnung verwendet werden. Das Doppelschlauchsystem kann für Patient:innen verwendet werden, bei denen das Ausatmungsvolumen genau überwacht werden muss, wie z. B. bei sehr jungen Patient:innen oder solchen mit einem fortgeschrittenen stabilen Zustand. Ventilschlauchsysteme können bei invasiv beatmeten Patient:innen eingesetzt werden, aber auch nicht-invasiv im barometrischen und in einigen Fällen im volumetrischen Modus.
Forschungsergebnisse zur ausserklinischen NIV
Erkunden Sie wichtige Erkenntnisse aus der aktuellen klinischen Forschung und verstehen Sie deren Auswirkungen auf fundierte Behandlungsentscheidungen und die Auswahl geeigneter Patient:innen.
Management respiratorischer Erkrankungen

COPD-Management
Internationale Richtlinien empfehlen nicht-invasive Beatmung für stabile hyperkapnische COPD-Patient:innen, da sie die Überlebensrate und Lebensqualität verbessern und das Risiko einer Krankenhauseinweisung verringern kann.

OHS-Management
NIV kann für Patient:innen empfohlen werden, die an Hypoventilation mit leichter bis keiner OSA leiden, Personen mit begleitender pulmonaler Hypertonie und Personen, die nicht auf CPAP ansprechen.

NMD-Management
Nächtliche nicht-invasive Beatmung kann den Gasaustausch, den Schlaf, die Symptome und die Überlebenschancen von Patient:innen mit neuromuskulären Erkrankungen verbessern. Bei Patient:innen mit fortschreitender Erkrankung kann auch eine tägliche nicht-invasive Beatmung erforderlich sein.
Dieser Inhalt ist nur für Angehörige der Gesundheitsberufe bestimmt.
Bitte entnehmen Sie den Benutzer- und Klinikleitfäden relevante Informationen zu Kontraindikationen, Warnhinweisen und Vorsichtsmassnahmen, die vor und während der Verwendung der Produkte zu beachten sind.
Referenzen
- M.L. Duiverman, J.M. Vonk, G. Bladder, J.P. van Melle, J. Nieuwenhuis, A. Hazenberg, et al.
Home initiation of chronic non-invasive ventilation in COPD patients with chronic hypercapnic respiratory failure: a randomised controlled trial. Thorax, 75 (2020), pp. 244-252 - R.J.M. van den Biggelaar, A. Hazenberg, N.A.M. Cobben, M.A. Gaytant, K.M. Vermeulen, P.J. Wijkstra.
“A randomized trial of initiation of chronic non-invasive mechanical ventilation at home vs in-hospital in patients with Neuromuscular Disease and thoracic cage disorder”: The Dutch Homerun Trial.Chest, (2020),
http://dx.doi.org/10.1016/j.chest.2020.07.007 - A. Hazenberg, H.A. Kerstjens, S.C. Prins, K.M. Vermeulen, P.J. Wijkstra.
Initiation of home mechanical ventilation at home: a randomised controlled trial of efficacy, feasibility and costs.
Respir Med., 108 (2014), pp. 1387-1395
http://dx.doi.org/10.1016/j.rmed.2014.07.008 | Medline - E. Bertella, P. Banfi, M. Paneroni, S. Grilli, L. Bianchi, E. Volpato, et al.
Early initiation of night-time NIV in an outpatient setting: a randomized non-inferiority study in ALS patients.
Eur J Phys Rehabil Med., 53 (2017), pp. 892-899
http://dx.doi.org/10.23736/S1973-9087.17.04511-7 - Duiverman ML. «Tricks and tips for home mechanical ventilation» Home mechanical ventilation: set-up and monitoring protocols. Pulmonology. 2021 Mar-Apr;27(2):144-150. doi: 10.1016/j.pulmoe.2020.08.002. Epub 2020 Sep 8. PMID: 32912752.
- Ahmed SM, Athar M. Mechanical ventilation in patients with chronic obstructive pulmonary disease and bronchial asthma. Indian J Anaesth. 2015 Sep;59(9):589-98. doi: 10.4103/0019-5049.165856. PMID: 26556918; PMCID: PMC4613406.
- Arnal JM, Thevenin CP, Couzinou B, Texereau J, Garnero A. Setting up home noninvasive ventilation. Chron Respir Dis. 2019 Jan-Dec;16:1479973119844090. doi: 10.1177/1479973119844090
- Contal O., Adler D., Borel J.-C., Espa F., Perrig S., Rodenstein D., Pépin J.-L., Janssens J.-P. Impact of different backup respiratory rates on the efficacy of noninvasive positive pressure ventilation in obesity hypoventilation syndrome: A randomized trial. Chest. 2013;143:37–46. doi: 10.1378/chest.11-2848.
- Cruz J, Brooks D, Marques A. Home telemonitoring effectiveness in COPD: a systematic review. Int J Clin Pract 2014; 68(3): 369-78.
- Arnal JM, Oranger M, Gonzalez-Bermejo J. Monitoring Systems in Home Ventilation. J Clin Med. 2023 Mar 10;12(6):2163. doi: 10.3390/jcm12062163.
- Jiang W, Jin X, Du C, Gu W, Gao X, Zhou C, Tu C, Chen H, Li H, Shen Y, Zhang Y, Ge X, Sun Y, Zhou L, Yu S, Zhao K, Cheng Q, Zhu X, Liao H, Bai C, Song Y. Internet of things-based management versus standard management of home noninvasive ventilation in COPD patients with hypercapnic chronic respiratory failure: a multicentre randomized controlled non-inferiority trial. EClinicalMedicine. 2024 Mar 10;70:102518. doi: 10.1016/j.eclinm.2024.102518.
- Wang T, Zhang L, Luo K, He J, Ma Y, Li Z, Zhao N, Xu Q, Li Y, Yu X. Noninvasive versus invasive mechanical ventilation for immunocompromised patients with acute respiratory failure: a systematic review and meta-analysis. BMC Pulm Med. 2016 Aug 27;16(1):129. doi: 10.1186/s12890-016-0289-y. PMID: 27567894; PMCID: PMC5002326.
Letzter Update: 19.06.24