Les TRS

Les troubles respiratoires du sommeil (TRS) sont caractérisés par des respirations anormales ou des pauses dans la respiration et une ventilation insuffisante pendant le sommeil. Certains des TRS les plus courants incluent le syndrome de résistance des voies aériennes supérieures et le syndrome d’apnée-hypopnée obstructives du sommeil*, aussi connu sous le nom de syndrome d’apnée obstructive du sommeil (SAOS).
Si votre patient souffre de TRS, son sommeil est probablement perturbé, il est fatigué pendant la journée et sa qualité de vie est réduite. Il n’est cependant pas tout seul : un adulte sur cinq souffre de troubles respiratoires du sommeil.
Ronflement & apnée du sommeil ?
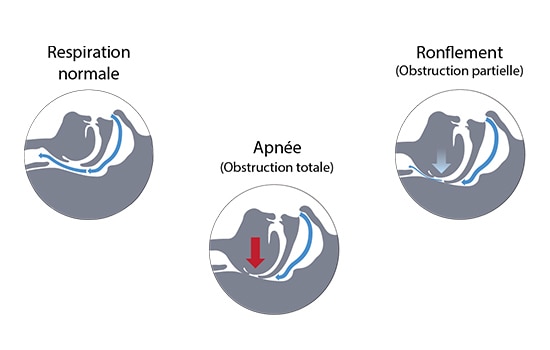
Le ronflement et le SAOS ont une origine ORL commune : l’affaissement des voies aériennes supérieures.
Chez les ronfleurs ne présentant pas de SAOS, les voies aériennes sont obstruées, mais non affaissées, même s’il existe des limitations du débit. Chez les ronfleurs souffrant de SAOS, les voies aériennes sont partiellement ou totalement affaissées, ce qui provoque:
- soit une apnée, qui est une interruption du débit d’air d’au moins 10 secondes,
- soit une hypopnée, qui est une diminution du débit d’air d’au moins 30 % pendant plus de 10 secondes, accompagnée d’une désaturation en oxygène d’au moins 4 % par rapport à la référence.
Il existe trois types d’apnées du sommeil
L’apnée obstructive du sommeil
L’apnée centrale du sommeil
L’apnée centrale du sommeil (ACS) est moins fréquente que le SAOS2. Contrairement aux patients souffrant de SAOS, dont les voies respiratoires supérieures sont partiellement ou totalement obstruées, ce qui limite la respiration, les patients souffrant d’ACS présentent un trouble du système nerveux central. Cela signifie que soit la commande respiratoire au niveau cérébral ne déclenche pas la respiration, soit le signal d’inhalation n’est pas transmis correctement au reste du corps du patient.
L’apnée mixte du sommeil
L’apnée mixte du sommeil est une combinaison d’apnée obstructive du sommeil et d’apnée centrale du sommeil. L’apnée mixte du sommeil est plus fréquente que l’apnée obstructive du sommeil, mais moins que le SAOS.3
Comorbidités associées à l'apnée du sommeil
1. TRS et hypertension
Les personnes ayant des troubles respiratoires du sommeil (TRS) présentent un risque plus important de développer une hypertension, indépendamment de tous les facteurs de risque1-5. Ce risque dépend de la gravité des TRS ; plus les TRS sont graves, plus le risque de développer une hypertension est élevé.
Au cours d’un sommeil chez une personne en bonne santé, la pression artérielle diminue, mais les patients ayant des TRS ont tendance à présenter :
- une élévation de la pression artérielle au cours du sommeil,
- un stress cardiovasculaire prolongé, qui peut entraîner une augmentation de la pression artérielle également pendant la journée.
Les TRS touchent plus de 30 % des patients atteints d’hypertension6, et environ 80 % des patients souffrant d’une hypertension résistante5. Pour ce groupe de patients en particulier, le traitement par pression positive peut s’avérer particulièrement important7.
2. Apnée du sommeil et insuffisance cardiaque
Près de 50 % des patients atteints d’insuffisance cardiaque présentent des troubles respiratoires du sommeil (TRS) modérés à sévères1, soit avec des apnées centrales du sommeil (ACS), une respiration de Cheyne-Stokes (RCS), des apnées obstructives du sommeil (AOS) ou une association de toutes ces formes2.
La RCS se produit lorsque des périodes d’hyperventilation et d’hypoventilation (par une respiration crescendo/decrescendo) alternent avec des périodes d’apnées/hypopnées centrales.
La RCS est une forme courante de TRS chez les patients atteints d’un dysfonctionnement ventriculaire gauche sévère10.
Les TRS en général, et la RCS en particulier, accélèrent l’évolution de l’insuffisance cardiaque en provoquant :
- une hypoxie répétée,
- une pression diastolique accrue,
- une activité sympathique accrue11,
- des oscillations au niveau de la fréquence cardiaque et de la tension artérielle.
Un sommeil fragmenté provoqué par une RCS est également à l’origine d’une fatigue et d’une somnolence diurne, qui ont un impact sur la qualité de vie.
3. TRS et AVC
La majorité des patients victimes d’AVC et Accident Ischémique Transitoire (AIT) présentent également des troubles respiratoires du sommeil (TRS)14, parfois non diagnostiquées. Les effets fonctionnels étant plus importants chez les patients victimes d’AVC qui présentent des TRS15, un dépistage des TRS en cas d’antécédent d’AVC ou d’AIT peut s’avérer utile.Les AVC peuvent potentiellement causer des TRS, en affectant :
- les centres respiratoires, provoquant des apnées centrales du sommeil, ou ;
- la tonicité musculaire, engendrant des apnées obstructives du sommeil.
Les personnes souffrant de TRS peuvent être prédisposées aux AVC à cause de certains nombres de symptômes qu’elles présentent.
Notamment :
- Les chutes répétées des niveaux d’oxygène dans le sang la nuit causées par les TRS peuvent provoquer une hypoxie nocturne intermittente, symptôme associé à une inflammation systémique17.
- La fragmentation du sommeil provoquée par les TRS entraîne une activité sympathique18.
Reconnaître des TRS chez des patients ayant survécu à un AVC est souvent compliqué car les symptômes associés aux TRS sont souvent attribués à l’AVC. Un historique complet du sommeil par les membres de la famille peut vous aider à déterminer si des TRS étaient présent avant l’AVC ou se sont développés à posteriori.
4. TRS et diabète de type 2
Les apnées du sommeil sont fréquentes chez les patients atteints de diabète de type 219. Elles sont associées de manière indépendante à l’insulinorésistance, l’intolérance au glucose et le syndrome métabolique20-22 et peuvent entraîner une prise en charge du diabète plus difficile lorsqu’elles ne sont pas traitées.
Malgré une prévalence importante, les TRS sont souvent sous-diagnostiqués chez les patients ayant un diabète de type 2.
Dépister vos patients pour le diabète de type 2 et les TRS
Grâce aux nombreuses publications associant les troubles respiratoires du sommeil et le diabète de type 2, la Fédération Internationale du Diabète a publié un déclaration de consensus reconnaissant les liens entre le diabète de type 2 et les apnées du sommeil et recommande un dépistage systématique du SAOS chez les patients atteints de diabète de type 2 et du diabète chez les patients ayant un SAOS23.
5. TRS et Bronchopneumopathie chronique obstructive (BPCO)
Un patient peut souvent présenter à la fois un syndrome d’apnées obstructives du sommeil (SAOS) et une bronchopneumopathie chronique obstructive (BPCO).
La bronchopneumopathie chronique obstructive (BPCO) est une pathologie qui décrit la détérioration progressive du système respiratoire par l’obstruction des voies aériennes, un emphysème pulmonaire et un débit d’air plus faible. La BPCO fait également référence à des pathologies pulmonaires telles que les bronchites chroniques.
Selon l’American Thoracic Society, les patients atteints d’une BPCO ont une prévalence accrue de troubles du sommeil par rapport à la population générale, puisque près de 50 % des patients ont signalé souffrir de perturbations significatives de la qualité de leur sommeil.
1 % des adultes présente à la fois une bronchopneumopathie chronique obstructive (BPCO) et un syndrome d’apnée obstructive du sommeil (SAOS).24
L’association d’une bronchopneumopathie chronique obstructive (BPCO) et du syndrome d’apnées obstructives du sommeil (SAOS) est souvent appelée «syndrome de recouvrement» (overlap syndrome). La BPCO et le SAOS sont des facteurs de risque indépendants pour :
- l’arythmie,
- l’hypertension,
- les attaques cardiaques,
- les AVC,
- d’autres maladies cardiovasculaires.
Des études ont montré que les patients souffrant d’un syndrome de recouvrement (overlap syndrome) non traité présentent un taux de mortalité plus élevé1.
Chez ResMed, nous faisons tout notre possible pour lutter contre les comorbidités et améliorer la qualité de vie des patients. Nous proposons différentes options de traitement qui visent à atténuer les symptômes liés à une bronchopneumopathie chronique obstructive (BPCO).
Pour aller plus loin

Le ronflement
Le premier signe de SAS est le ronflement, même si de nombreux patients ne l’interprètent pas comme étant le symptôme d’un problème plus grave. Il existe également d’autres symptômes courants.

L'apnée du sommeil
Il existe trois types d’apnées du sommeil. Chacun de ces types présente des caractéristiques distinctives qui permettent de réaliser le diagnostic.

Dépistage et diagnostic
ResMed propose des outils pour dépister vos patients susceptibles de souffrir de TRS, et également pour réaliser un enregistrement du sommeil et obtenir un diagnostic.
Références :
*Une apnée est une pause de la respiration de plus de 10 secondes. Une hypopnée est une diminution du flux d’air d’au moins 30 % pendant 10 secondes ou plus, avec une désaturation en oxygène associé.
- Peppard PE et al. N Engl J Med. 2000
- Lavie P et al. BMJ. 2000
- Nieto FJ, Young TB et al. JAMA. 2000
- Bixler EO, Vgontzas AN at al. Arch Intern Med. 2000
- Marin JM et al. JAMA. 2012
- Logan AG, Perlikowski SM et al. J Hypertens. 2001
- Montesi et al. Journal of Clinical Sleep Medicine. 2012
- Bitter T. et al, EJHF, 2009
- Oldenburg O et al. Circ J 2012
- Lanfranchi PA et al. Circulation. 2003
- Garcia-Touchard A et al. Chest. 2008
- Javaheri S et al. AJRCCM. 2011
- Javaheri S et al. J Am Col Cardiol. 2007
- Johnson KG, et al. J Clin Sleep Med. 2010
Martínez-García MA, et al. Am J Respir Crit Care Med. 2009 - Wessendorf TE, et al. J Neurol. 2000
- Drager LF, et al. Chest. 2011
- Jelic S, et al. Trends Cardiovasc Med. 2008
- Einhorn et al. Endocr Pract. 2007
- Aronsohn et al. Am J Respir Crit Care Med. 2010
- Punjabi et al. Am J Respir Crit Care Med. 2002
- Coughlin et al. Eur Heart J. 2004
- International Diabetes Federation. The IDF consensus statement on sleep apnoea and type 2 diabetes.
- Brussels, Belgium: International Diabetes Federation; 2008
- Ruth Lee, Walter T. McNicholas. Obstructive Sleep Apnea in Chronic Obstructive Pulmonary Disease Patients. Curr Opin Pulm Med. 2011;17(2):79-83.